第9回「皮膚の病気」
アトピー性皮膚炎、皮膚がん、乾癬
〝早期発見にまさる治療なし〟と言われるように、いち早く病気をチェックし、治療にあたることが大切だ。
しかし医療機関で行われている検査や診断は、患者には専門的でわかりにくい面がある。
第9回は「皮膚の病気」について、各分野の専門医がわかりやすく説明する。
【アトピー性皮膚炎】「痒み」と「特徴的な皮膚症状」「慢性の経過」で診断

氏家英之教授
アトピー性皮膚炎は、皮膚のバリア機能が低下し、痒みのある湿疹が出る病気である。
その診断は①「視診」②「問診」③「血液検査」の3つ。
①「視診」では、赤みや湿疹、皮膚の乾燥などが全身の皮膚のどの部位に分布しているかを診る。
「アトピー性皮膚炎の湿疹は、手首や肘、膝、耳の下などで左右対称に出ます。片側だけの場合や一部分のみの場合には、他の病気を疑います」と氏家英之教授。
片側だけの場合には、かぶれなどの接触皮膚炎、手だけの場合だと手湿疹の場合が多いという。
アトピー性皮膚炎では、肘の内側や膝の裏側に出やすく、また耳の下がガサガサするのが特徴。全身の皮膚が乾燥している人に多いという。
またアトピー性皮膚炎は、遺伝的な素因やアレルギー体質で発症する場合が多く、家族歴や既往歴があるかどうかを調べるのが②「問診」である。
「両親や兄弟姉妹に同じような症状があるか、患者さん本人に喘息やアレルギー性鼻炎などの他のアレルギー性疾患があるかどうかを確認します」(氏家教授)
③「血液検査」では、「IgE」の値を調べる。
アレルゲン(抗原)が外からからだの中に入ると異物として認識され、抗体(「IgE」)が排除しようとする。「IgE」が多く分泌されて炎症が起こるのがアトピー性皮膚炎の発症のメカニズムの1つだ。
その「IgE」の量を調べるのが血液検査で、「アトピー性皮膚炎の場合には『IgE』の値が高くなります」と氏家教授。
「IgE」の中には、ダニに対する「IgE」やペットのフケに対する「IgE」のように、抗原の種類によって特異的に反応する「IgE」がある。これが「抗原特異的IgE」で「たとえば39種類の『抗原特異的IgE』の検査を行った場合、アトピー性皮膚炎でない場合には数種類にしか陽性反応がみられないが、アトピー性皮膚炎の場合だと数多くの『抗原特異的IgE』で陽性反応がみられます」(氏家教授)
つまり血液検査で血中「IgE」が高値だったり、「抗原特異的IgE」が複数の抗原に対して陽性の場合はアトピー性皮膚炎をより疑うことになる。
さらに血液検査で活用されるのが「TARC」という血液マーカーだ。
「TARC」は、皮膚の表皮細胞(ケラチノサイト)から分泌されるタンパク質でアトピー性皮膚炎の病勢(病気の勢い)と相関がある、と言われている。
「『TARC』は先程の『IgE』と比べ、アトピー性皮膚炎の病勢に鋭敏に相関するので症状がひどい時には値が上がり、改善すると下がります」(氏家教授)
治療の効果測定にも活用されているという。
「痒い湿疹が広範囲に出てきて長期間続く場合には、アトピー性皮膚炎の可能性があるので、皮膚科を受診して適切な診断と治療を受けていただきたい」と氏家教授。

【皮膚がん】ダーモスコピーで「模様」を画像検査で「腫瘍」と「転移」を診る

宇原 久教授
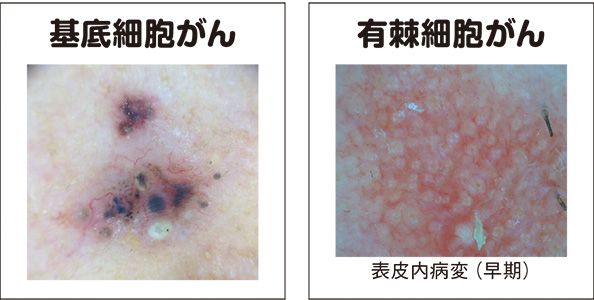
皮膚がんには多くの種類があるが、主ながんである①基底細胞がん②有棘細胞がん③メラノーマ④乳房外パジェット病について説明する。
主な診断法は①「視診」「触診」②「ダーモスコピー検査」③「エコー検査」④「皮膚生検」⑤「画像検査」(CT・MRI・PET)の5つ。
①「視診」では、年齢や部位、サイズ、色、かたちなどを診る。「触診」では、腫瘍の厚みや硬さと腫瘍の近くのリンパ節が腫れていないかチェック。
「皮膚がんは、がんの種類によってできやすい部位があり、たとえば基底細胞がんは顔の中心にできやすい。有棘細胞がんは長期間、紫外線に当たることでできるので、耳の前などにできやすい。メラノーマの半数は、手足や爪にできるが、残りは口の粘膜や陰部など至るところにできます。乳房外バジェット病は、陰部にできます」と宇原久教授。
②「ダーモスコピー検査」では、偏光レンズで10~20倍程度に拡大し、皮膚の少し深いところまでの血管の変化や色(メラニン)の分布、模様を診る必須の検査だ。
「模様からある程度、良性・悪性の判別、がんの種類などがわかります。特にメラノーマと基底細胞がんは、ほぼ9割以上がダーモスコピーで診断できます」(宇原教授)
検査はゲル(ゼリー)を塗るだけで済むので体への負担は小さい。
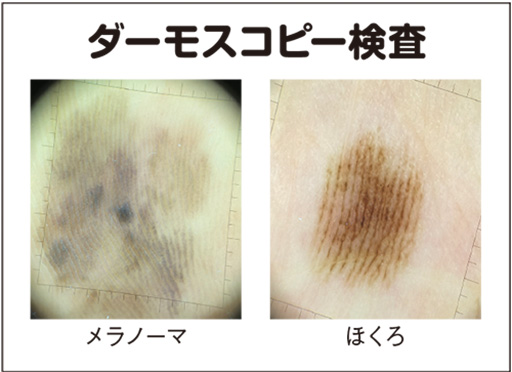
一方、ダーモスコピーは、皮膚の表面にある腫瘍は観察できるが、皮膚から数ミリ以上の深いところの腫瘍についての情報は得られない。それを診るのが③「高周波エコー」検査である。
エコーは周波数を上げる程、皮膚に近い部分が鮮明に見えるため、皮膚科では高周波エコーを使う。がん細胞は、成長の過程で多くのエネルギーを必要とし、栄養を吸収するために周囲の血管をがん組織の中に引き込む。高周波エコーでは腫瘍の形や厚み、簡単な性状の他に、血流を観察することで良性悪性を区別するヒントが得られる。「腫瘍の内部に豊富な血流が観察される場合には、悪性の疑いがあります」(宇原教授)
ダーモスコピーや高周波エコー検査でがんの可能性がある場合や診断が難しい場合に、腫瘍の一部を切除して顕微鏡で確定診断をつけるのが④「皮膚生検」。「黒い皮疹には良性から悪性まで多くの種類があるので、きちんと診断せずにレーザーなどで治療するのは危険です」(宇原教授)
⑤「画像検査」(CT・MRI・PET)は、少し大きめの腫瘍の場合に手術や放射線、抗がん剤治療の前に行う検査で、がんの広がり(範囲)を調べ、リンパ節や他の臓器(脳や肺など)に転移していないかを診る。
「CT」と「MRI」では、それぞれ得意分野に差があり、「CT」はリンパ節転移の診断に、「MRI」は病変の質的診断に適し、特に深いところのがんについては筋肉や脂肪などの周辺組織とがん組織を鮮明に描出できる。
「MRIは脳転移の診断に有効です」(宇原教授)
「PET-CT」は、ブドウ糖を消費する組織を診る生理検査で、頭から膝までの全身を一度に診ることができる。
「全身転移を起こしやすいメラノーマや悪性リンパ腫は、PET‐CTが有効です」と宇原教授。

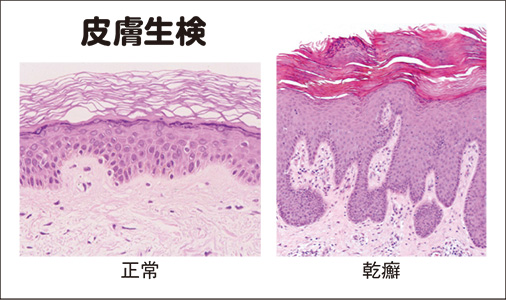
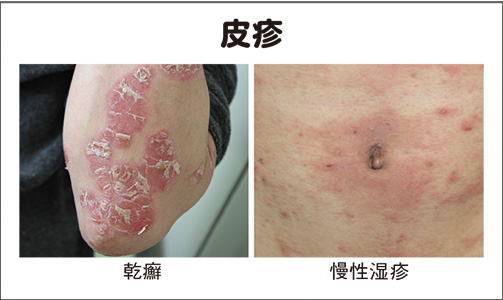
【乾癬】「物理的な刺激」と「遺伝」が原因、「頭、尻、爪」の3ヵ所は要注意

藤田 靖幸教授
皮膚は表皮細胞が増殖し、40日ぐらいで垢になって抜け落ちるという新陳代謝を繰り返す。この過程を「ターンオーバー」と呼ぶが、表皮細胞が異常に増殖し(通常の30倍)、ターンオーバーが4~5日に短縮されるのが乾癬である。
根本的な原因は不明だが、外からの「物理的な刺激」と「遺伝」によって発症すると言われている。
皮膚の表面にある表皮の下に白血球などの免疫細胞があり、物理的な刺激を受けると免疫細胞が活性化し、表皮細胞を増殖するタンパク質の「サイトカイン」(IL‐17)を分泌して炎症を引き起こす。これが乾癬の原因の1つとされている。
物理的な刺激を受ける部位は、「頭」や長時間座ることで「尻」、物に触れることが多い「手」、「脛」、「肘」、「膝」など。乾癬は些細なことがきっかけで発症し、「女性の場合、洗髪の際にドライヤーを頭に強く当てることでも悪化します」と藤田靖幸教授。
そのほか、喫煙も乾癬の要因にあげられている。
遺伝的な要因については、海外の乾癬の罹患者は、日本の10倍も多く、日本人で家族歴がある人の乾癬の罹患者は、全体の5%に過ぎない。
「日本人でも双子で片方が乾癬に罹患すると、もう片方の半数が乾癬になると言われています」(藤田教授)
年齢では、20~50代の働き盛りに多く、性別では男性が女性の2倍である。
乾癬の診断は①「視診」と②「皮膚生検」の2つ。
皮膚科では、赤く痒くなる発疹が出る病気は、アトピー性皮膚炎や水虫など数多くある。
乾癬は(ア)「赤い発疹の境目がくっきりしていること」と(イ)表皮の増殖により角質が「ガサガサして盛り上がっていること」が大きな特徴だ。
これを目で診て他の疾患から乾癬を判別するのが①「視診」である。
また、どこに乾癬が発症しているかを診るのも大切だ。表皮の厚さは部位によって異なり、最も薄いまぶたに対し、最も厚い掌や足の裏は10倍の厚さがある。
「同じ薬を使用した場合、掌や足の裏では全然効かないが、まぶたでは効き過ぎて副作用を起こすこともあります。発症部位によって使用する薬剤の種類を変えていく必要があります」と藤田教授。
もう1つ重要なのが、関節痛である。
頭や尻、爪の3ヵ所に乾癬が発症した場合、関節痛の症状を呈する患者の割合が高くなり、進行すると関節リウマチのような関節が動かなくなったり、指が変形したりすることもあるので要注意だ。
「頭や尻、爪に乾癬が発症するのは、炎症を引き起こすサイトカインがすでに全身で増えている状態なので、いろいろな部位の関節が痛くなりがちです」(藤田教授)
②「皮膚生検」は、炎症が起きている皮膚を4~5㍉採取し、顕微鏡で診る検査。視診で判断がつかない場合に、皮膚生検で表皮の厚さを調べる。通常、表皮の厚さは0・2㍉程度だが、乾癬だとその4~10倍、最大で3㍉になるという。
ごくまれだが、悪性リンパ腫の中には、見た目では乾癬と区別がつかないものもあり、その場合も皮膚生検で鑑別するという。
「乾癬との関わりで最近注目されているのがメタボリック症候群です。それがひどいと乾癬が治りにくくなるだけでなく、心筋梗塞や脳梗塞などを引き起こす場合もあるので、乾癬は皮膚だけの病気と考えない方がよいでしょう」と藤田教授。